患者様へ
血管外科
心臓外科と血管外科の違い
当施設における各診療班の担当する主な疾患をみても解るように、本来、心臓外科と血管外科の担当する疾患は大きく異なっています。おおまかに分ければ、心臓外科では心臓や胸部大動脈の手術を担当し、血管外科では腹部大動脈や下肢の動脈や静脈の手術や薬物治療を担当しています。
| 心臓外科 | 血管外科 | |
|---|---|---|
| 担当疾患 | 狭心症・心筋梗塞 心臓弁膜症 胸部大動脈瘤 大動脈解離(A型) 先天性心疾患 |
胸部大動脈瘤(ステントグラフト内挿術) 大動脈解離(B型) 腹部大動脈瘤 末梢動脈瘤 閉塞性動脈硬化症 バージャー病 糖尿病性血管障害 急性動脈閉塞症 深部静脈血栓症 深部静脈血栓症後症候群 表在静脈血栓症静脈炎 下肢静脈瘤 リンパ浮腫 |
血管外科は内科・外科の両方を担当
血管外科医は外科という名前がついていますが、実際には内科的分野・外科的分野の両方を担当しています。例えば血管外来に来られると、
1)まず症状から必要な検査を選択し、
↓
2)常勤の検査技師とともに実際に検査を行い、
↓
3)その結果をもとに診断と治療の必要性を判断し、
↓
4)治療が必要な場合には薬物療法と手術療法のどちらが適しているかを決定します。
↓
5)薬物療法を選択した場合には、その後の症状変化も外来で血管外科医が診ていき、変化に応じて対応します。手術が必要な場合には、多くの手術選択肢のなかから最も適した手術を選択し、高度な専門的技術をもって対応し、手術後も外来で経過を診ていきます。
このように血管外科では内科的分野も担当していますので、血管外来には数多くの患者さんが来院・通院されており、外科的分野としての手術については後述しますが、手術は血管外科の診療の一部にすぎません。
欧米と本邦の診療体制の違い
心臓外科と血管外科の担当する疾患が違う訳ですから、独立して診療することが理想的であり、実際に欧米では、古くから心臓外科と腹部大動脈や血管外科は分かれています。しかしながら、本邦ではそれぞれが独立して診療している施設は未だに少ないのが現状です。
山口大学附属病院の現状
山口大学附属病院は古くから心臓外科と血管外科が独立して研鑽している数少ない施設の一つであり、当施設の心臓外科では、担当する疾患に対する非常に高度な専門的知識と高い技術をもって診療に専念でき、血管外科も腹部大動脈疾患や下肢・上肢の血管疾患(動脈・静脈・リンパ管)といった多様な病態の診断・治療に専念できる理想的な環境にあります。このような理想的な診療体制に加え、血管外科としての歴史もあるため、国内における新薬の臨床治験を数多く担当し、企業製ステントグラフトの臨床治験を担当するなど本邦の血管外科領域における重要な施設となっています。臨床治験の経験により、薬物療法に関する深い知識を有し、新しい手術法に関する豊富な臨床経験を有しているため、県内だけでなく、県外から紹介されるかたもたくさんおられます。
血管疾患には多様な診断機器が必要
正確な病態の評価が正確な治療方針の決定に不可欠であることは云うまでもありません。特に多様な病態を呈する血管疾患においては、病態に応じた診断機器を多く有し、それを的確に選択することによって、正確な病態評価が可能となります。当施設は、血管疾患の診断に必要な診断機器のほとんどを有しています。
【下肢血圧・動脈波形解析装置】
下肢の動脈が狭窄・閉塞しているかどうかを簡単にスクリーニングするために用いられます。動脈波形を解析することにより下肢のどの部位に病変があるかも表現できます。

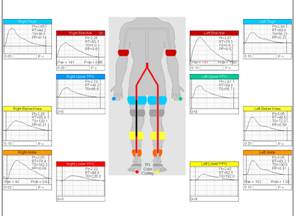
【指尖容積脈波測定装置】
指(趾)先だけの血流不全があるかどうかを診断します指(趾)用の血圧計と組み合わせて指(趾)の血圧も測定できます。
【近赤外分光測定装置】
 最近、間欠性跛行(歩くと足が痛む)の患者さんが増えてきていますが、この症状が、下肢の虚血によるものか、腰部脊柱管狭窄症によるものかを鑑別するために用いられます。実際に歩いていただき、痛みが出現したときの下肢筋肉の酸素状態を解析できます。
最近、間欠性跛行(歩くと足が痛む)の患者さんが増えてきていますが、この症状が、下肢の虚血によるものか、腰部脊柱管狭窄症によるものかを鑑別するために用いられます。実際に歩いていただき、痛みが出現したときの下肢筋肉の酸素状態を解析できます。
【経皮酸素分圧測定装置】
皮膚潰瘍を有する重症虚血のかたに、潰瘍近傍の皮膚の酸素分圧を測定することで治癒の可能性を評価できます。
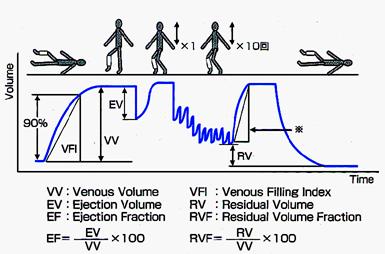
【静脈機能診断装置】
静脈瘤や深部静脈血栓症の病態評価に用いられます。特に静脈瘤では静脈うっ滞により起立時に下肢が腫脹しますが、腫脹する速度を測定することにより、原因が静脈の逆流によるものかどうかを簡単に検出できます。さらに治療前後で比較することによって治療効果を数値で確認できます。
【超音波診断装置】
腹部の動脈、下肢の表在血管・深部血管など深さの異なる血管を詳細に描出できるよう周波数の異なる3種類のプローブを使い分けています。特に静脈瘤や深部静脈血栓症の診断には不可欠の装置です。
以上の診断装置はすべて無侵襲検査装置であり、診断に疼痛を伴うことはありません。さらに当施設は 64列MDCTを2台有しており、血管病変を詳細に3次元解析できますので、古く行われていた動脈穿刺による血管造影検査は、ほとんど行われなくなりました。
手術方法の大きな変化
【低侵襲治療としてのカテーテル治療(血管内治療)】
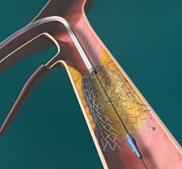
 現在、最も注目されているのは腹部大動脈瘤に対するステントグラフト内挿術です。昨年、ようやく企業製ステントグラフトが厚生労働省に認可され、本年より使用できるようになりました。2007年1月の時点では、すべての施設で可能とういわけにはまいりませんが、当施設は国内治験を担当していたため、現時点で施行可能な施設のひとつとなっています。 (詳細については腹部大動脈瘤のページへ)
現在、最も注目されているのは腹部大動脈瘤に対するステントグラフト内挿術です。昨年、ようやく企業製ステントグラフトが厚生労働省に認可され、本年より使用できるようになりました。2007年1月の時点では、すべての施設で可能とういわけにはまいりませんが、当施設は国内治験を担当していたため、現時点で施行可能な施設のひとつとなっています。 (詳細については腹部大動脈瘤のページへ)
閉塞性動脈硬化症に対しても、欧米では局所麻酔で可能なカテーテルインターベンション(バルーンカテーテルによる血管拡張)が広く行われております。本邦でも、以前にはバイパス手術が手術の主流でしたが、現在では血管内治療をまず考慮したうえで、血管内治療ができない患者さんに対してバイパス術が選択されるようになっています。特に腸骨動脈の閉塞では、バイパス術はほとんど行われなくなり、血管内治療が第一選択となっています。(詳細については閉塞性動脈硬化症のページへ)
【歩行機能温存のための遠位側バイパス術】
最近の閉塞性動脈硬化症では、糖尿病を有しておられたり、透析を受けておられるかたが急増しています。このような患者さんのなかには、足部の血流が極端に低下しておられるかたが多く、足趾・足部の壊死を起こして来院されることもあります。古くは下腿や大腿部で切断するしか方法がありませんでしたが、近年の血管内治療技術や足関節近傍へのバイパス技術の向上により、踵部を温存することができ、歩行機能を温存することができるようになっています。
【血行再建不能症例に対する血管新生療法】
バージャー病や閉塞性動脈硬化症の患者さんのなかには、重症な症状を有するにもかかわらず血行再建不可能で、強力な薬物療法を駆使しても改善しないかたがおられます。このような患者さんの症状を少しでも改善できればとの考えで、現教授の濱野が世界で初めて自己骨髄細胞を用いた血管新生療法を考案し、臨床応用しました。臨床応用後には国内外の施設から研修に来られ、難治性虚血性疾患の治療法のひとつとして認識されています。
【下肢静脈瘤に対する日帰り手術】
下肢静脈瘤に対して、古くは静脈抜去術(ストリッピング手術)が行われていましたが、現在では日帰り手術として行う局所麻酔によるレーザー治療が主流です。原則として入院の必要はありません。また、5mm程度の小さな傷から瘤を切除する手術も同時に行っています。
血管外科手術症例数の年次推移
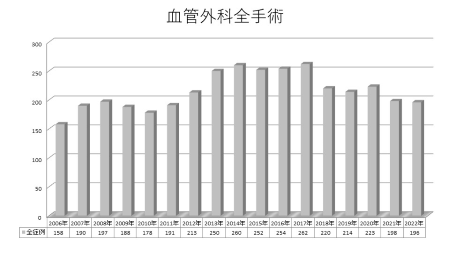
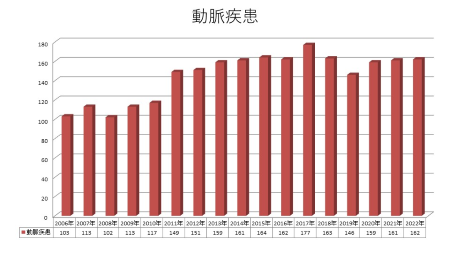
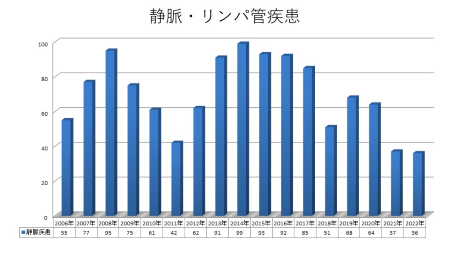
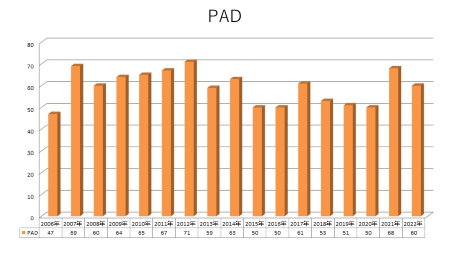
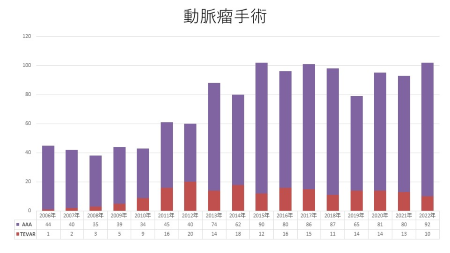
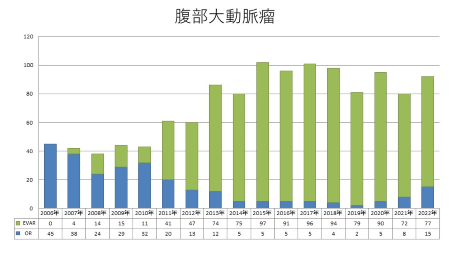
血管外科では前述しましたように、手術は診療の一部にすぎませんが、豊富な診断機器による正確な診断と低侵襲手術など手術選択肢が多いことが認識されるようになるにつれ、様々な地域から来院され手術数も増えてきています。
血管外科で担当する疾患の説明
1)閉塞性動脈硬化症
動脈硬化が原因で動脈が狭窄あるいは閉塞することによって、下肢の血流不全を呈する病気です。症状によって治療の方針・必要性が異なりますが、症状の分類としてフォンテイン分類が良く用いられます。症状の中で最も多いのは間欠性跛行ですが、閉塞性動脈硬化症だけでなく、腰部脊柱管狭窄症でも同様の症状を来すため、どちらが主な原因であるかの判断が困難な場合があり、どちらの治療を優先すべきか悩むことがあります。このような場合、前述の近赤外分光測定装置を疼痛出現部位に装着し、筋肉内の酸素状態をモニターしながら実際に歩いていただき、疼痛の原因が血流不足(酸素不足)によるものか、腰部脊柱管狭窄症による神経の圧迫が原因かを判断することができます。間欠性跛行の治療の原則は、運動療法と薬物療法ですが、患者さんから"足を切断することになりませんか"とよく訊かれます。表にも示しましたように間欠性跛行のかたが5年間で重症化し切断にいたるのは約2%しかありませんし、外来で症状の変化を診ていくことにより、切断はほとんど回避できると思われます。したがって、初診時に"下肢の切断回避を目的として手術が必要"と説明することはまずありません。ただし、動脈が完全に閉塞しておらず、狭窄の状態でかろうじて症状が保たれており、閉塞にて症状の急激な変化が予想される場合や間欠性跛行により日常生活や仕事に支障をきたしている場合には手術を勧めます。フォンテインIII度やIV度では必ず血行再建の手術が必要です。手術が不可能な場合のみ、強力な薬物療法で対応します。
前述しました様に、近年、閉塞性動脈硬化症に対する手術は大きく変化しており、現時点での当施設での治療方針を表に示しています。最も大きな変化は局所麻酔で可能な血管内治療が広く行われるようになり、全身麻酔が必要なバイパス術に置き換わりつつあることです。
| フォンテイン 分類 | 症状 | 下肢の予後と治療方針 |
|---|---|---|
| Ⅰ度 | 症状なし。 | 通常、下肢に対する薬物治療は必要なく、高血圧や高脂血症など動脈硬化の危険因子の改善を行う。 |
| Ⅱ度 | 安静時の痛みはないが、一定の距離を歩くと下肢に疼痛が出現し、一旦休まなければならない。しばらく休めば疼痛は消失し、再び歩くことができる。 | 重症化して下肢の切断に至るのは五年間で約2%程度しかないので、通常は切断回避を目的に手術を選択することはない。運動療法や薬物療法が選択されることが多いが、間欠性跛行が日常生活や仕事に支障を来すようであれば手術を選択する。 |
| Ⅲ度 | 安静にしていても、常に下肢に痛みがある。(安静時疼痛) | 血行再建術が必ず必要(絶対的適応)。血管再建不可能であれば強力な薬物治療を行う。 |
| Ⅳ度 | 壊死や潰瘍が認められる。 |
| 病変部位 | 以前の治療 | 現在の治療 |
|---|---|---|
| 腸骨動脈病変(臍の高さから足の付け根の動脈) | 限局した狭窄病変のみ血管内治療が行われ、閉塞病変にはバイパス術が行われていた | 狭窄・閉塞病変とも、まず血管内治療(カテーテルインターベンション)が選択され、不可能な場合のみバイパス術が行われる。 |
| 浅大腿動脈病変(大腿の動脈) | バイパス術のみ行われていた。 | 狭窄あるいは限局した閉塞に対しては、血管内治療を選択する。広範囲の閉塞の場合、既に十分な側副血行路が発達し、症状が安定していれば手術の必要はないが、症状が強ければバイパス術を選択している。(血管内治療の長期成績が不良なため) |
| 膝窩動脈以下の病変(膝から下の動脈) | バイパス術のみ行われていた。 | 血管内治療の長期成績が不良であるため、現時点では限局性の狭窄に対してのみ選択している。閉塞の場合には、自家静脈によるバイパス術を選択している。(人工血管の成績が不良なため) |
2)腹部大動脈瘤
腹部大動脈が限局性に拡大し瘤(こぶ)になった病態を意味します。瘤化した部位の大動脈壁は脆弱であり、血圧に耐えることができなくなった時に破裂してしまいます。現時点では大動脈瘤の破裂を阻止したり、瘤を元に戻す薬剤は存在しませんので、手術が唯一の治療法になります。手術の時期ですが、破裂した場合の救命率は低いため、破裂前に破裂のリスクと耐術の可能性を考慮して手術を行うかどうかを決定します。欧米では、大動脈瘤の直径で5.5cm以上が手術適応とされていますが、本邦では日本人の体格が欧米人と比較して小さいことを考慮し、 5cmを手術適応としている施設が多いと思われます。ただし、女性では男性に比べて破裂の危険性が高いことが判り、4.5cmを女性での手術適応とする考えもあります。また、瘤の形態が嚢状である場合や5cm未満でも瘤径が急速に増大する場合にも手術適応になります。
| 人工血管置換術 | ステントグラフト内挿術 | |
|---|---|---|
| 麻酔 | 全身麻酔が必要 | 局部麻酔でも手術可能 |
| 到達方法 | 開腹の必要あり。 (後腹膜アプローチも可能) | 開腹の必要なし。 鼡径部(足の付け根)の小切開のみ。 |
| 解剖学的適応制限 | なし。 | 一定の解剖学的条件を満たす必要があり、全例に適応できるわけではない。 |
| 利点 | 長期の成績は極めて良好であり、再手術はまれ。 | 低侵襲である。 早期退院が可能。 |
| 欠点 | ステントグラフト内挿術に比べ、高侵襲である。 開腹手術歴がある場合には、アプローチが困難なことがある。 | 長期の成績はまだ明らかとなっていない。 比較的頻回に瘤の状態をチェックする必要がある。 経過中に人工血管置換術が必要となる場合がある。 |
| 施行医制限 | なし。 | あり。 |
手術が必要な場合、大動脈瘤の患者さんは、冠動脈(心臓の動脈)や脳動脈にも狭窄病変を有しておられるかたが多いため術前に全身の状態を評価し、必要であればそちらの治療を先行したうえで、安全に大動脈瘤の手術に臨むことになります。大動脈瘤に対する手術は、人工血管置換術とステントグラフト内挿術を選択することができます。それぞれの特徴を表に示しています。ステントグラフトでは長期の成績に不明な点がありますが、非常に低侵襲であるため、改良が重ねられ成績も安定化してきており、 欧米では50%から75%程度の腹部大動脈瘤に行われています。
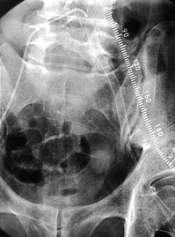
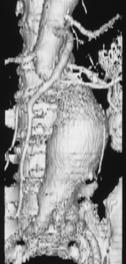
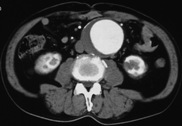
写真は複数回の開腹術歴のある症例にステントグラフト内挿術を行ったものですが、遠隔期に瘤は完全に消失しています。ステントグラフト内挿術は、まだすべての施設で行えるわけではありませんが急速に普及していくことは間違いありません。
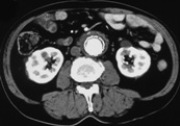
3)深部静脈血栓症
下肢には皮下を走行する表在静脈と動脈に伴走し筋間を走行する深部静脈があり、このうち深部静脈が血栓閉塞するのが深部静脈血栓症です。原因として、外傷などによる静脈損傷や血液凝固能の異常、長時間の座位や臥床による静脈うっ滞などがあります。下肢の腫れが最も頻度の高い症状ですが、血栓が流れて肺動脈血栓塞栓症を起こし、胸痛や息切れ気付かれることもあります。診断には超音波検査が必須です。深部静脈血栓と診断された場合には、肺動脈血栓塞栓症の有無、血栓の進展範囲の確認、骨盤内の原因疾患の有無を検索する目的で造影 CTが行われます。治療の目的は、下肢の腫脹の軽減と肺動脈血栓塞栓症の防止であり、超音波検査とCTによって得られた情報をもとに決められます。
| 静脈の分類/病態 | 弁不全 | 血栓閉塞 |
|---|---|---|
| 表在静脈 (皮下を走行) | 静脈瘤 | 表在静脈血栓性静脈炎 |
| 深部静脈 (動脈に伴走し筋間を走行) | 血栓症後症候群 | 深部静脈血栓症 |
4)下肢静脈瘤
静脈には一方向弁(静脈弁)があり、血液の逆流を防いでいます。静脈瘤とは、この弁が壊れて血液が心臓から脚に向けて逆流するようになり、下肢の静脈が怒張して数珠状の瘤になってみえるもので、下肢のだるさやこむらかえりの原因となります。逆流の程度が強くなると皮膚が褐色に変色(色素沈着)したり、潰瘍(かいよう)が生じることもあるため、皮膚科を受診され血管外科に紹介となる場合もあります。診断とうっ血状態の評価には、静脈機能検査と超音波検査が用いられます。治療には、圧迫療法や手術があります。むくみやだるさ、皮膚の症状を軽減するためには弾性ストッキングによる圧迫療法が選択されますが、静脈瘤が治るわけではありません。手術
療法として、以前は静脈抜去術(ストリッピング手術)が主流でしたが、現在は局所麻酔下にレーザーで弁の壊れた静脈を処理する日帰り手術が主流となっています。また、潰瘍ができるような重症の場合は、手術とともに包帯による圧迫療法も欠かせません。
5)リンパ浮腫
癌の手術後数か月~数年たってから、腕や脚が腫れてくる病気です。これは、癌の手術の際にリンパ節を取ったり、術後の化学療法や放射線療法でリンパ節が障害されることで、腕や脚のリンパ液が返るところがなくなり、溜まってしまうことが原因です。癌治療だけではなくリンパ節の炎症や、生まれつきリンパ節やリンパ管の働きが悪い場合にも起きます。
リンパ浮腫は、腕や脚にリンパ液(液体)が溜まって浮腫(むくみ)がでる病気と多くの方が思っておられます。しかし、リンパ管は液体だけでなく脂肪やタンパク質も運んでいるので、リンパ管の働きが悪くなると、脂肪やタンパク質も腕や脚に溜まってきます。むしろ、これらの方が腫れや皮膚が硬くなることと深く関係しており、左右の腕や脚の大きさが同じにならない一番の原因です。
またリンパ浮腫は、違う原因の浮腫と誤診されることも非常に多く、間違った診断に基づいて、圧迫療法や手術が行われていることも多いので、最初に正確な診断をつけることが重要です。子宮がん等の術後に脚が腫れたからといって、必ずしもリンパ浮腫ではありません。
現時点で治る治療はないので、症状を進行させないことが第一の目標です。このために、圧迫療法(弾性ストッキングや包帯)、リンパドレナージ(マッサージ)、運動療法、スキンケア、生活習慣の改善をあわせて行う複合的治療と呼ばれる治療が最も重要です。この治療はセルフケアが大原則ですが、患者さんひとりでは継続するのが大変なので、当院のセラピストがお手伝いしていきます。
しっかり複合的治療ができていても、腕や脚にリンパ液が溜まりすぎて熱がでたり(蜂窩織炎)、左右の差が非常に大きい場合にリンパ液が血管に流れるようにする手術(リンパ管-静脈吻合術)や皮膚の下に異常に溜まった脂肪をとる手術(脂肪吸引)も当院で行っています。これらの手術はリンパ浮腫が治る手術では決してありませんので、適応についてはしっかり担当医と相談してください。
6)廃用性浮腫
高齢や病気で体が弱ったために歩けなくなり、日中をほぼ座って暮らすようになられた方で脚が極端にむくんで、ひどい場合には水ぶくれ(水疱)や潰瘍をつくることがあります。これは脚の機能の低下が原因で起きる浮腫で、リンパ浮腫とは全く異なり、廃用性浮腫と呼ばれます。
多くの場合、脚の機能を回復させることが難しいので、根本的な治療はできないのですが、水疱がやぶれて水が漏れだすと止まらなくなったり、潰瘍ができて痛くなることがあるので、ひどくなりすぎないように予防する必要があります。このためには圧迫療法(弾性ストッキングや包帯)と運動療法が必要ですが、やたらと締め上げたり、むやみに歩けば良いわけではありません。当院では、これらのセルフケアの指導を行っています。
【連絡先】
森景 則保(もりかげ のりやす)
外科学会専門医
脈管学会専門医
日本脈管学会評議員
心臓血管外科専門医
日本血管外科学会認定血管内治療医
腹部ステントグラフト指導医
山口大学大学院 器官病態外科学・血管外科

 国際学会・留学
国際学会・留学 関連施設
関連施設 採用情報 U・Iターン
採用情報 U・Iターン LINK
LINK 医学教育学講座へ
医学教育学講座へ